Welke eisprong bevorderende medicatie is beschikbaar en hoe is deze samengesteld?
Afhankelijk van je persoonlijke situatie adviseert je arts de best passende eisprong (ovulatie-inductie) bevorderende medicatie.
Er zijn hiervoor twee opties:
- tabletten
- hormooninjecties
Omdat iedereen anders op een behandeling reageert, is het vaak even zoeken naar de juiste dosering. Reageren je eierstokken niet op de gegeven dosering? Dan zal de arts de volgende sessie de dosis ophogen. Ook kan het zijn dat je eierstokken reageren met het aanmaken van teveel eiblaasjes. Dan zal je behandeling worden afgebroken en krijg je het advies om niet te vrijen vanwege het risico op een meerlingzwangerschap. Een volgende behandelsessie schrijft de arts waarschijnlijk een lagere dosering voor.
Eisprong opwekken met tabletten
De behandeling bestaat uit het innemen van tabletten met het medicijn letrozol (Femara®) of clomifeen (Clomid®).
De tabletten dienen 5 dagen lang te worden ingenomen, gerekend vanaf de 3de dag van de menstruatie. Beide medicijnen verhogen de aanmaak van het FSH hormoon. FSH stimuleert de eierstok om een follikel (eiblaasje) te laten uitrijpen. Het doel van deze medicijnen is dat de ovulatie (eisprong) eerder in de cyclus plaatsvindt en daarmee de menstruatiecyclus niet langer dan 35 dagen duurt. Soms werken de medicijnen niet direct en is het nodig om de dosering op te hogen. Met echocontroles wordt gecontroleerd of en hoe de behandeling aanslaat.
Eisprong opwekken met injecties
Bekijk de animatie over de behandeling van hypo hypo
Soms is het nodig om de eierstokken direct te stimuleren door het toedienen van injecties die de zogenaamde gonadotrofines (FSH, LH en hCG) bevatten. Deze hormonen bevorderen de groei van eiblaasjes in de eierstokken (FSH) en de laatste uitrijping van deze blaasjes tot aan de eisprong (LH en hCG). Het FSH zorgt voor de groei van meerdere eiblaasjes. Aangezien in elk eiblaasje een eicel zit, zul je meer kans op een zwangerschap hebben als je elke maand twee of drie eiblaasjes aanmaakt in plaats van één.
De gonadotrofines kun je zelf thuis onderhuids inspuiten. Uiteraard krijg je daarover uitleg van de verpleegkundige en vaak heeft de fabrikant op zijn website ook instructievideo’s zodat je thuis nog eens rustig kan kijken hoe je jezelf injecteert.
Het nadeel van therapie met gonadotrofines is dat de kans op een meerlingen zwangerschap iets groter is. Om dit zoveel mogelijk te voorkomen, start een arts altijd met een zo laag mogelijke dosis. Overigens is de kans op meerlingen alleen aanwezig bij OI/IUI en niet bij IVF of ICSI. Bij IVF/ICSI heeft de arts het terugplaatsen van de embryo namelijk zelf in de hand. Bij OI/IUI is dat niet het geval.
Wat is follikelstimulerend hormoon (FSH), het luteïniserend hormoon (LH) en humaan choriongonadotrofine (hCG)?
Dit zijn medicijnen die op dezelfde wijze als de natuurlijke stofjes FSH, LH en hCG de geslachtsklieren (eierstokken en zaadballen) kunnen stimuleren. Er zijn injecties bestaande uit 1 enkel hormoon (FSH of LH) en injecties met een mengsel van deze hormonen (twee of alle drie de hormonen).
Dankzij moderne biotechnologische methoden is het mogelijk om FSH en LH op grote schaal door middel van cellijnen in het laboratorium te produceren. Hiervoor gebruikt men cellen uit de eierstokken van hamsters, de zogenaamde CHO cellijnen. Er bestaat ook een menselijke cellijn (Per.C6 cellijn) waarmee alleen FSH geproduceerd kan worden.
Naast de in het laboratorium geproduceerde hormonen zijn er ook medicijnen beschikbaar afkomstig van vrouwelijke donoren. Voor hCG bestaat er geen cellijn en daarom is de productie van het drievoudig hormoonmengsel (FSH + LH + hCG) zelfs volledig afhankelijk van vrouwelijke donoren.
Misschien heb je wel eens gehoord van Moeders voor Moeders? Deze organisatie verzamelt urine van zwangere vrouwen en verwerkt deze tot vruchtbaarheidsmedicatie.
Zie onderstaand overzicht van alle voorkomende medicijnen en hun oorsprong.
Overzicht vruchtbaarheidsmedicatie
| Medicijn | Biotechnologische oorsprong Dierlijke cellen*Menselijke cellen* | Menselijke oorsprong | |
|---|---|---|---|
| FSH | CHO* | Per.C6** | Vrouwelijke donoren*** |
| FSH + LH | CHO* | Vrouwelijke donoren*** | |
*Hamster Ovarium Cel-Lijn ** Menselijke Retina Cel-lijn *** Urinaire oorsprong
Wat is GnRH?
Gonadotrophin Releasing Hormone (GnRH) ofwel gonadoreline wordt geproduceerd door de hypothalamus, gelegen in het lage deel van de hersenen. De hypothalamus geeft via dit hormoon een signaal pulsgewijs aan de hypofyse om de gonadotrofines FSH en LH te produceren, die de ontwikkeling van eiblaasjes in de eierstokken bevorderen.
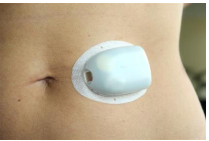
GnRH is ook beschikbaar als medicijn waarbij het op dezelfde wijze als het natuurlijke GnRH de hypofyse stimuleert. Deze medicamenteuze behandeling wordt veelal voorgeschreven bij vrouwen die niet menstrueren door een gebrekkige productie van GnRH (hypothalame amenorroe). Maar ook bij onvoldoende resultaat van een behandeling met tabletten (waar artsen vaak mee starten) wordt soms voor GnRH gekozen. Het natuurlijke proces wordt dan nagebootst door elke 90 of 120 minuten een kleine dosis GnRH onder de huid af te geven via een klein infuuspompje (Pod, zie afbeelding) dat je dag en nacht draagt. Geschikte plaatsen op de huid om het pompje aan te brengen zijn o.a. de buik en de bovenarm.
GnRH analogen
Een behandelsessie start met de hyperstimulatie van de eierstokken door middel van injecties met gonadotrofines, gevolgd door terugplaatsing van embryo’s, en eindigt met zwangerschap of menstruatie. Het aantal behandelsessies dat uiteindelijk nodig is, is afhankelijk van jullie kans op een zwangerschap en persoonlijke situatie.
Ironisch genoeg zijn het de natuurlijke hormonen van de vrouw (oestrogenen, androgenen en gonadotrofines) die je medische behandeling kunnen verstoren. In het geval van een vruchtbaarheidsbehandeling moet namelijk worden voorkomen dat de hypofyse de eisprong te vroeg laat plaatsvinden. Daarom moet ze ‘in slaapstand gaan’. Deze uitschakeling van de hypofyse wordt met behulp van GnRH-analogen gerealiseerd. Er bestaan hiervoor lange en korte behandelprotocollen.
- Het lange protocol met GnRH-agonisten
Het lange behandelprotocol begint eerst met de onderdrukking van de hypofyse. Dit heet ‘downregulatie’ (van GnRH-receptoren). Hierna volgt pas de hyperstimulatie met gonadotrofines.
GnRH-agonisten stimuleren de hypofyse op een gelijkwaardige manier als het natuurlijke GnRH van de hypothalamus en zorgen voor een druppelsgewijze vrijzetting van LH en FSH. Een langdurig gebruik van GnRH-agonisten zorgt er uiteindelijk voor dat de voorraad van LH en FSH in de hypofyse volledig uitgeput raakt en dat de hypofyse ongevoelig wordt voor het natuurlijke GnRH (downregulatie van de receptoren). De hypofyse is hierdoor niet meer in staat om een LH-piek te geven die een juiste hyperstimulatie van de eierstokken zou kunnen verstoren.
- Het korte protocol met GnRH-antagonisten
Bij het korte behandelprotocol wordt de blokkering van de hypofyse pas 2-3 dagen na de start van de hyperstimulatie in gang gezet.
De GnRH-antagonisten binden zich dan zodanig aan de hypofyse dat er geen plek meer beschikbaar is voor het natuurlijke GnRH om de hypofyse te stimuleren. Op die manier wordt de natuurlijke productie van gonadotrofines door de hypofyse snel, doch omkeerbaar onderdrukt, zonder voorafgaande stimulatie van de hypofyse, zoals het geval is bij het lange behandelprotocol met GnRH-agonisten. Antagonisten kunnen dan ook over een kortere periode dan de agonisten worden toegediend.
Wat zijn prolactineremmers?
Binnen de ovulatie-inductie behandeling is er nog een laatste optie en dat is een behandeling met prolactine-remmende medicatie. Deze schrijft een arts voor bij een specifieke vorm van onvruchtbaarheid waarbij de hersenen te veel van het hormoon prolactine aanmaken. Prolactine remt namelijk LH en FSH waardoor de eisprong uitblijft. Bij deze therapie is geen verhoogde kans op een meerlingenzwangerschap.









